Ве́тряна́я<sup>[3]</sup> о́спа, ветря́нка (лат. varicella) — острое высококонтагиозное вирусное заболевание с воздушно-капельным путём передачи. Обычно характеризуется лихорадочным состоянием, папуловезикулёзной сыпью с доброкачественным течением.
Возбудитель ветряной оспы — вирус варицелла-зостер, лат. Varicella Zoster семейства Herpesviridae, другое название: вирус герпеса человека третьего типа (Human herpesvirus 3), он же «herpes zoster». Он является возбудителем и опоясывающего герпеса (опоясывающего лишая), и ветряной оспы<sup>[4]</sup>.
Заболеванию подвержены люди всех возрастов, болеют преимущественно дети. Повторные заболевания крайне редки<sup>[5]</sup><sup>[6]</sup>, однако у 10—20 % переболевших вирус остаётся<sup>[4]</sup> в нервных тканях организма неактивным и в будущем способен вызывать опоясывающий лишай<sup>[7]</sup>.
В большинстве случаев у детей ветряная оспа проходит в лёгкой форме. Тем не менее болезнь может приводить к смерти, в частности, в результате осложнений. Более высокая заболеваемость и смертность — у новорождённых и людей с ослабленным иммунитетом<sup>[8]</sup>. У лиц старше 18 лет чаще наблюдается более тяжёлое течение и осложнения<sup>[9]</sup>.
Ветряную оспу можно предотвратить с помощью иммунизации<sup>[8]</sup>, то есть вакцинации.
История[править | править код]
Ветряная оспа впервые описана в середине XVI века итальянскими врачами Vidus-Vidius и Ingranus как разновидность натуральной оспы<sup>[4]</sup>.
Немецкий учёный Р. Фогель (1724—1774) впервые применил термин «варицелла» (1772) и выделил ветряную оспу как самостоятельную нозологическую форму<sup>[5]</sup>.
В 1911 году в содержимом везикул был обнаружен возбудитель ветряной оспы, после чего заболевание стали считать отдельной нозологической формой. Вирус-возбудитель был выделен в 1958 году<sup>[4]</sup>.
Эпидемиология[править | править код]
Эпидемиология ветряной оспы отличается в умеренном и тропическом климате, причины этого не ясны. Предположительно различия являются результатом свойств вируса — он чувствителен к температуре, климату, плотности населения, риску заражения<sup>[8]</sup>.
Заболеванию подвержены люди всех возрастов. Около половины детей болеют в возрасте 5—9 лет, реже — 1—4 и 10—14 лет. Около 10 % заболевших — 14 лет и старше<sup>[4]</sup>.
Источник инфекции — больной человек с конца инкубационного периода (10—21 день) и до тех пор, пока все поражения не покроются коркой (7—10 дней). Возбудитель распространяется воздушно-капельным путём или при прямом контакте<sup>[8]</sup>. Контагиозность ветряной оспы — 100 % — заболевает каждый, ранее не встречавшийся с вирусом<sup>[4]</sup>.
Как и все герпесвирусы, вирус ветряной оспы обладает способностью подавлять иммунную систему<sup>[10]</sup>.
Иммунитет при ветряной оспе обусловливает невосприимчивость к новому заражению, но не обеспечивает удаление вируса из организма. Вирус пожизненно пребывает в спинальных ганглиях и/или ядрах черепно-мозговых нервов, которые связаны с зонами кожи, наиболее поражёнными при первичной инфекции. Повторная активация вируса происходит в условиях ослабленного иммунитета в виде опоясывающего герпеса<sup>[10]</sup>.
У лиц с тяжёлым иммунодефицитом возможно повторное заражение<sup>[4]</sup>.
Больной опоясывающим лишаём является источником вируса и представляет эпидемиологическую опасность по ветряной оспе<sup>[11]</sup>. Вирусы содержатся также в жидкости в везикулах.
Этиология[править | править код]
Возбудителем ветряной оспы является вирус ветряной оспы (Varicella Zoster), видимый в обычный световой микроскоп вирус, крупных размеров, который с 3—4-го дня обнаруживается в содержимом оспенных пузырьков. Вирус ветряной оспы нестоек во внешней среде — он быстро погибает при воздействии солнечного света, нагревании, ультрафиолетовом облучении. Вне организма, на открытом воздухе выживаемость вируса примерно 10 минут. Возбудитель ветряной оспы относится к вирусам группы герпеса третьего типа<sup>[12]</sup>.
Восприимчивость к ветряной оспе составляет 70 %.
Заразными больные ветряной оспой становятся за 48 ч до появления сыпи и остаются таковыми до тех пор, пока все поражения кожи не покроются корочкой<sup>[13]</sup>.
Вирус ветряной оспы поражает только человека, единственный резервуар дикого вируса — человек<sup>[4]</sup>.
Вирус варицелла-зостер является причиной двух заболеваний: ветряной оспы, возникающей преимущественно в детском возрасте, и опоясывающего герпеса (опоясывающего лишая), в основном поражающего пожилых и людей с иммунодефицитом<sup>[4]</sup>. Ветряная оспа является первичной инфекцией вируса варицелла-зостер, а опоясывающий герпес в подавляющем большинстве случаев является результатом активизации латентного вируса варицелла-зостер<sup>[4]</sup><sup>[8]</sup>.
Патогенез[править | править код]
Вариант сыпи при ветряной оспе
Вирус проникает в организм через слизистые оболочки верхних дыхательных путей и внедряется в эпителиальные клетки слизистой оболочки. Затем вирус проникает в кровь и фиксируется в коже, вызывая в её поверхностном слое патологический процесс: ограниченное расширение капилляров (пятно), серозный отёк (папула), отслоение эпидермиса (везикула).
Из-за размножения вируса и аллергического ответа организма возникают лихорадка и другие общие неспецифические проявления инфекции.
После болезни возникает стойкий иммунитет.
Возбудитель может персистировать в организме. В результате различных провоцирующих факторов вирус активируется и вызывает локальные кожные высыпания — опоясывающий герпес, частота возникновения которого у переболевших ветрянкой составляет на 100 тысяч человек населения: 131−215 случаев для популяции в целом, для возрастной группы моложе 15 лет — 46, старше 75 лет — 1424. У вакцинированных живой вакциной опоясывающий лишай встречается во много раз меньше: 2,6 на 100 тысяч (26 случаев на миллион вакцинированных)<sup>[14]</sup>.
В некоторых случаях ветряная оспа приводит к развитию осложнений, среди них кожная бактериальная суперинфекция, пневмония, бронхит, острые неврологические нарушения (невралгия, асептический менингит, синдром Рамсея Ханта 2 типа<sup>[англ.]</sup>, ветряночный энцефалит), офтальмологические (кератоконъюнктивит, увеит, кератит, некроз сетчатки, слепота), воспаление среднего уха, васкулит, коагулопатия, гепатит, нефропатия и другие вплоть до смертельного исхода<sup>[15]</sup>.
Частота неврологических осложнений составляет 1—7,5 %, из них энцефалиты 70,5 %, менингиты 10,6 %, энцефалическая реакция 9,8 %, синдром менингизма 4,5 %. Летальность при ветряночных энцефалитах составляет 1—20 %, при этом они составляют четверть всех случаев детских энцефалитов<sup>[16]</sup>.
Неонатальная ветряная оспа, когда мать инфицируется за 5 дней до родов и до двух дней после них, в 30 % случаев приводит к смерти новорождённого<sup>[17]</sup>.
Ветряная оспа у взрослых приводит к смерти в 25—175 раз чаще, чем у детей<sup>[18]</sup>.
Течение болезни[править | править код]
Элементы сыпи на разной стадии развития на коже лица темнокожего ребёнка: папулы, везикулы, подсохшие везикулы с корочками
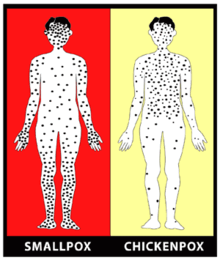
Преимущественная локализация сыпи на коже при натуральной (слева) и ветряной (справа) оспах
В течении ветряной оспы выделяют следующие периоды: инкубационный, продромальный период, периоды высыпания и образования корочек.
- Инкубационный период продолжается от 10 до 21 дня, чаще всего — 14—16 дней<sup>[19]</sup>.
- Продромальный период наступает в течение 1—2 суток до начала высыпания (в некоторых случаях продромальный период отсутствует и заболевание манифестирует появлением сыпи). Продромальные явления у детей могут не наблюдаться, а у взрослых обычно проявляются в виде лихорадки и недомогания<sup>[19]</sup>.
- Период высыпания у большинства детей протекает без особых нарушений общего состояния, лихорадочное состояние совпадает с периодом массового появления сыпи, высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.<sup>[источник не указан 870 дней]</sup>
У взрослых высыпание часто бывает массивным, сопровождается повышением температуры тела, общетоксическими явлениями, сильным зудом.<sup>[источник не указан 870 дней]</sup>
Сыпь при ветрянке характеризуется ложным полиморфизмом из-за неодновременного появления, вследствие чего одномоментно существуют элементы на разной стадии развития. Образовавшаяся сыпь имеет вид розовых пятен величиной 2—4 мм, которые в течение нескольких часов превращаются в папулы, часть которых, в свою очередь, становится везикулами. Везикулы однокамерные, окружены венчиком гиперемии. Через 1—3 дня они подсыхают, образуя поверхностные корочки тёмно-красного или коричневого цвета, которые отпадают на 2—3-й неделе. Поскольку высыпания появляются повторно, сыпь имеет полиморфный характер, то есть на ограниченном участке можно увидеть одновременно пятна, папулы, везикулы и корочки.<sup>[источник не указан 870 дней]</sup>
Одновременно с кожными высыпаниями, на слизистых оболочках (рта, конъюнктиве, половых органов) появляется энантема. Это пузырьки, которые быстро мацерируются, превращаясь в язвочку с желтовато-серым дном, окружённую красным ободком. Чаще энантема ограничивается 1—3 элементами. Заживает энантема в течение 1—2 дней.<sup>[источник не указан 870 дней]</sup>
Лихорадочный период длится 2—5 дней, иногда — до 8—10 дней (если высыпания очень обильные и продолжительные). Высыпания могут продолжаться как от 2 до 5 дней, так и до 7—9 дней.<sup>[источник не указан 870 дней]</sup>
Болезнь может протекать также в атипичной форме: рудиментарная (стёртая), буллёзная, геморрагическая, гангренозная, генерализованная (висцеральная, с поражением внутренних органов, например, лёгких, печени, почек, селезёнки).<sup>[источник не указан 870 дней]</sup>
У здоровых детей заболевание обычно протекает в лёгкой форме, ограничивается лихорадкой, головной болью и сыпью. Выздоровление начинается на 2—4 день после появления сыпи. У взрослых она чаще протекает тяжелее, у них чаще возникают осложнения. Болезнь тяжело протекает у детей с иммунодефицитами,, а также у людей, инфицированных ВИЧ<sup>[19]</sup>.
Обычно ветряная оспа протекает доброкачественно, но при развитии буллёзной, геморрагической или гангренозной формы заболевания возможны такие осложнения, как энцефалит, миокардит, пиодермии, лимфадениты. Заболевание приводит к смерти в 1 случае из 60 000<sup>[19]</sup>.
У переболевшего, как правило, формируется пожизненный иммунитет<sup>[19]</sup>.
Ветряная оспа во время беременности и при родах[править | править код]
Беременные относятся к группе риска развития заболеваний, связанных с вирусом Varicella zoster. Внутриутробное инфицирование плода в течение первых 20 недель беременности может приводить к самопроизвольному аборту, внутриутробной смерти плода или рождению ребёнка с синдромом врождённой ветряной оспы (ветряночная эмбриопатия). Синдром врождённой ветряной оспы характеризуется пороками развития конечностей, головного мозга и органов зрения<sup>[11]</sup>.
При заболевании беременной женщины за 4—5 дней до родов у ребёнка с вероятностью 17 % может развиться врождённая ветряная оспа, которая протекает тяжело, сопровождается развитием обширной бронхопневмонии, поносом, перфорацией тонкой кишки, а также поражением внутренних органов, и приводит к гибели до 31 % заболевших<sup>[6]</sup>.
Лечение[править | править код]
Лечение не даёт полной гарантии избавления организма от вируса Varicella Zoster, у 10—20 % переболевших вирус остаётся в нервных ганглиях на всю жизнь и в дальнейшем вызывает в старшем возрасте опоясывающий герпес (Herpes zoster), иначе называемый опоясывающим лишаём<sup>[4]</sup>.
Лечение обычно проводится в амбулаторных условиях (в случае протекания заболевания в лёгкой форме), либо, при наличии осложнений, в условиях стационара.
Основная цель лечения ветряной оспы — предупреждение развития осложнений<sup>[4]</sup>.
Комплексное лечение наиболее эффективное и включает в себя: режим, диету, медикаментозное лечение, а также методы немедикаментозного лечения (аэрация помещения, гигиенические мероприятия, физическое снижение температуры)<sup>[20]</sup>. Постельный режим следует соблюдать в течение всего лихорадочного периода<sup>[21]</sup>.
Ранее для облегчения симптомов и с целью предупреждения бактериального заражения в местах поражения кожи и слизистых было принято обрабатывать их дезинфицирующими и подсушивающими растворами (бриллиантовый зелёный, а также раствор Кастеллани, генциановый фиолетовый, метиленовый синий, раствор марганцовокислого калия)<sup>[22]</sup><sup>[уточнить]</sup>. Для подсушивания везикул в 1980-х предлагалось использовать синтетические танины<sup>[23]</sup>. Позднее было признано, что традиционное лечение ветряной оспы («зелёнкой» — раствором бриллиантового зелёного) неэффективно, и в настоящее время этот метод считается устаревшим. Ныне для снижения зуда рекомендуются водные процедуры (ванны, ванночки) с небольшим добавлением соды, антигистаминные средства и обезболивающие мази<sup>[4]</sup>.
Для снижения температуры широко используется парацетамол. Ибупрофен не рекомендуется из-за возможных осложнений<sup>[24]</sup><sup>[25]</sup>. Аспирин и содержащие его продукты не должны даваться детям с ветрянкой (как и любой другой болезнью, вызывающей лихорадку), так как имеется риск возникновения тяжёлого и потенциально смертельного синдрома Рея<sup>[26]</sup>.
При среднетяжёлых и тяжёлых формах заболевания назначают ацикловир<sup>[26]</sup><sup>[20]</sup>. Применение антивирусных средств является оправданным только для недоношенных детей, пациентов с нарушениями иммунной системы и взрослых<sup>[4]</sup>.
Прогноз при ветряной оспе обычно благоприятный. Рекомендуется не вскрывать пузырьки и не срывать корочки во избежание остаточных следов (небольших ямковидных рубчиков, проходящих в течение нескольких лет).<sup>[источник не указан 1059 дней]</sup>
Профилактика[править | править код]
В очаге[править | править код]
В случае заболевания человек обычно изолируется на дому. Госпитализируются пациенты, проживающие в общежитиях, в специализированных учреждениях или в многодетных семьях. Также госпитализации подлежат тяжёлые формы ветряной оспы, дети раннего возраста, при наличии осложнений или другого тяжёлого заболевания. Изоляция прекращается через 5 дней после последнего высыпания. Для детей, посещающих организованные детские коллективы, существует предусмотренный инструкцией порядок допуска в детские учреждения. Дезинфекция ввиду нестойкости вируса не проводится, достаточно частого проветривания и влажной уборки помещения<sup>[11]</sup>.